Silny ból promieniujący do pośladka i nogi, wzmagający się podczas kichania czy kaszlu oraz towarzyszące mu mrowienie. Rwa kulszowa to zespół objawów związanych zazwyczaj z podrażnieniem nerwu kulszowego, którego funkcją jest zapewnienie czucia i funkcji kończyny dolnej [1,2]. Już starożytni Grecy byli zaznajomieni z terminem „rwa kulszowa”, którym Hipokrates określał ból okolicy biodra lub uda promieniujący do stopy, dotykający mężczyzn w wieku 40-60 lat [3].
Obecnie nazwa ta cieszy się ogromną popularnością między innymi dlatego, że przypisywana jest bardzo wielu dolegliwościom dolnej części pleców (ang. LBP Low back pain). Jak odnaleźć się w worku o nazwie “rwa kulszowa”? Skąd może wynikać i czy możesz się przed nią przestrzec?
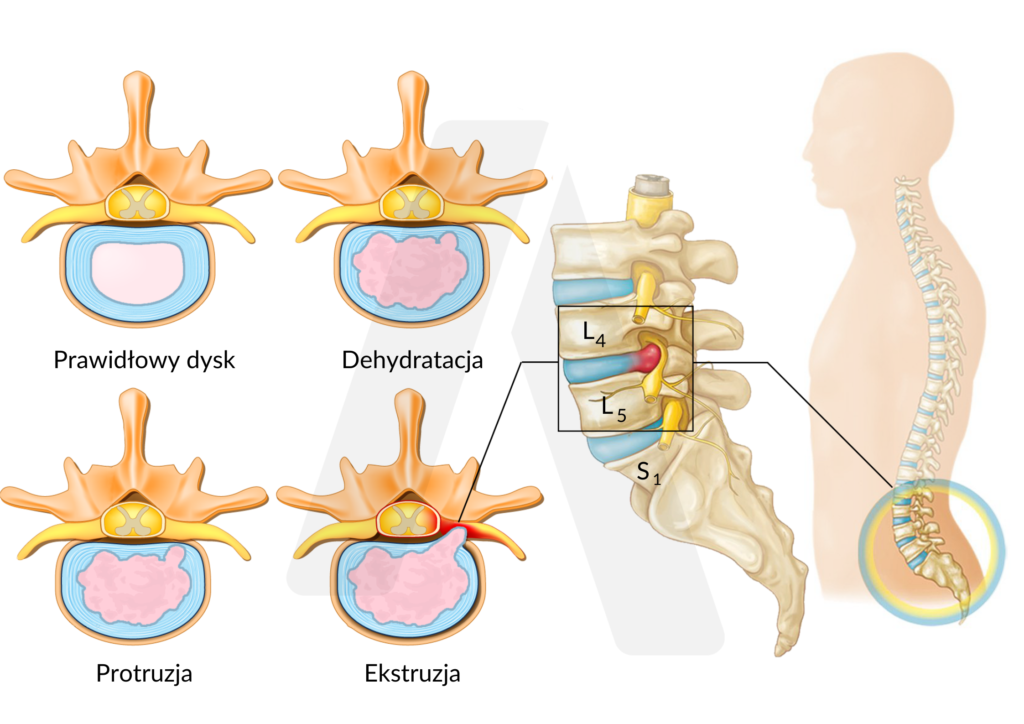
Najczęstszą przyczyną rwy kulszowej jest zmiana w obrębie krążka międzykręgowego (dysku) inicjująca podrażnienie korzenia nerwu. W tym przypadku mówimy o nerwie kulszowym rozpoczynającym się z poziomu kręgów lędźwiowych L4-L5 i kości krzyżowej S1-S3 biegnącym od kręgosłupa, przez pośladek, tył nogi, aż do samej stopy [2,4].
Zacznijmy od początku… krążek międzykręgowy to struktura amortyzująca obciążenia wywierane na kolumnę kręgosłupa niczym wytrzymała gąbka. To właśnie ruch kręgosłupa umożliwia prawidłowe odżywienie tej struktury [5,6].
Starzenie się krążka międzykręgowego jest fizjologicznym procesem, rozpoczyna się już w drugiej dekadzie życia. Jednak rozwinięcie samej choroba zwyrodnieniowej dysku jest bardzo złożonym mechanizmem zależnym od wielu czynników min. strukturalnych i środowiskowych.
Proces zwyrodnieniowy obejmuje początkowo gorsze odżywienie (dehydratacja), zwłóknienie i spadek sprężystości dysku. Prowadzi to do stopniowego osłabienia jego zewnętrznej warstwy, czyli pierścienia włóknistego umożliwiając w ten sposób wybrzuszenie się krążka w kierunku rdzenia kręgowego (protruzja).
W warunkach tych zmian stosunkowo niewielki uraz prowadzi do dalszego rozerwania włókien pierścienia i uwolnienia centralnej części dysku tworząc przepuklinę (ekstruzja) w okolicy korzenia nerwu kulszowego.
Istotą tego procesu nie jest tylko mechaniczne drażnienie, lecz właśnie chemiczne, na skutek, którego dochodzi do wystąpienia stanu zapalnego.
Lokalne zwiększenie odpowiedzi zapalnej wymaga odpowiednich substancji, przez co utrudniona jest prawidłowa cyrkulacja krwi i limfy [7,8]. Istotnym elementem terapii będzie zmniejszenie reakcji zapalnej [9]. Podrażnienie korzenia nerwu kulszowego może wpływać na wystąpienie drętwienia, mrowienia w obrębie kończyny lub osłabienia jej mięśni [2,10]. Warto również wspomnieć, że ten mechanizm, nie zawsze manifestuje się w postaci dolegliwości bólowych.
Co ciekawe, rzadko kiedy ból, objawy czuciowe i ruchowe występują dokładnie zgodnie z poziomem uszkodzenia. Znacznie częściej spotykany jest tzw. niespecyficzny ból dolnego odcinka lędźwiowego (ang. NLBP nonspecific low back pain). Ból promieniujący do nogi może wystąpić w wyniku drażnienia innych struktur okołokręgosłupowych lub może być to ból rzutowany z narządów wewnętrznych. Dlatego też uważa się, że określenie “rwa kulszowa” jest używane niekonsekwentnie i przypisywane do objawów różnego pochodzenia [11,12,13,14].
“Fakt, że jest tak wiele zamieszania w używaniu terminologii odzwierciedla również lukę w wiedzy na temat mechanizmów, które mogą powodować ten promieniujący ból [8].”
Na wstępie warto uświadomić sobie, że ostry epizod rwy kulszowej nie jest realnym początkiem, a tak naprawdę konsekwencją problemów, które towarzyszyły Ci już od długiego czasu. Spokojnie, już spieszę z wyjaśnieniem. Skoro starzenie się krążka międzykręgowego występuje u każdego człowieka- to znaczy, że każdy prędzej czy później dozna ataku rwy kulszowej? Odpowiedź jest prosta. Oczywiście, że nie. To, w jaki sposób nasze ciało odpowiada na obciążenia bombardujące ze środowiska w dużej mierze, zależy od nas. Dlatego wystąpienie rwy kulszowej głównie determinuje jakość życia [1,15].

W przeglądzie Parreira, P. i wsp. z 2018 roku zostały określone determinanty predysponujące do wystąpienia LBP i/-lub rwy kulszowej są to ogólny zły stan zdrowia fizycznego i psychicznego [15]. Najczęściej powtarzające się czynniki to problemy ze snem i długotrwałe spędzanie czasu w pozycji statycznej tj. jazda samochodem.
Podstawą prawidłowego funkcjonowania organizmu jest balans w obrębie aktywności, właściwego odżywiania, stanu psychoemocjonalnego oraz regeneracji. Inaczej wszelkie przeciążenia odbiera osoba, która dba o każdy z tych aspektów zdrowia, a inaczej osoba, która każdy z tych zasobów utrzymuje na skrajnym poziomie. Dolegliwości bólowe bardzo często są wypadkową wieloletnich zaniedbań i występują w momencie, kiedy organizm już dłużej nie może tego tolerować. Ogromny stres związany z oszałamiającym bólem jest niczym dolanie oliwy do ognia.
Początkowe objawy ucisku z poziomu nerwu kulszowego to objawy czuciowe obejmują: mrowienie, drętwienie, parestezje czy zmienione czucie powierzchowne w obrębie kończyny. Kolejno mogą pojawiać się objawy ruchowe, oznaczają one osłabienie mięśni w obrębie kończyny odpowiadających za np. zgięcie kolana. Wystąpienie objawów ruchowych świadczy o większym poziomie uszkodzenia nerwu.

[1] Jensen, R. K., Kongsted, A., Kjaer, P., & Koes, B. (2019). Diagnosis and treatment of sciatica. BMJ, l6273. doi:10.1136/bmj.l6273
[2] Robert B. Daroff et al. Bradley’s Neurology in Clinical Practice 2016
[3] Stafford, M. A., Peng, P., & Hill, D. A. (2007). Sciatica: a review of history, epidemiology, pathogenesis, and the role of epidural steroid injection in management. British Journal of Anaesthesia, 99(4), 461–473. doi:10.1093/bja/aem238
[4] A. Bochenek, M. Reicher; Anatomia człowieka t. 5 Warszawa 2019
[5] Belavý DL, Quittner MJ, Ridgers N, Ling Y, Connell D, Rantalainen T. Running exercise strengthens the intervertebral disc. Sci Rep. 2017 Apr 19;7:45975. doi: 10.1038/srep45975. PMID: 28422125; PMCID: PMC5396190.
[6] Low back pain and sciatica – management Information for the public Published: 30 November 2016 NICE
[7] Brisby, H., Olmarker, K., Larsson, K., Nutu, M., & Rydevik, B. (2001). Proinflammatory cytokines in cerebrospinal fluid and serum in patients with disc herniation and sciatica. European Spine Journal, 11(1), 62–66. doi:10.1007/s005860100306
[8] Stafford, M. A., Peng, P., & Hill, D. A. (2007). Sciatica: a review of history, epidemiology, pathogenesis, and the role of epidural steroid injection in management. British Journal of Anaesthesia, 99(4), 461–473. doi:10.1093/bja/aem238
[9] Wuertz, K., & Haglund, L. (2013). Inflammatory Mediators in Intervertebral Disk Degeneration and Discogenic Pain. Global Spine Journal, 3(3), 175–184. doi:10.1055/s-0033-1347299
[10] Kim, Hyeun Sung et al. “Lumbar Degenerative Disease Part 1: Anatomy and Pathophysiology of Intervertebral Discogenic Pain and Radiofrequency Ablation of Basivertebral and Sinuvertebral Nerve Treatment for Chronic Discogenic Back Pain: A Prospective Case Series and Review of Literature.” International journal of molecular sciences vol. 21,4 1483. 21 Feb. 2020, doi:10.3390/ijms21041483
[11] Ostelo RW. Physiotherapy management of sciatica. J Physiother. 2020 Apr;66(2):83-88. doi: 10.1016/j.jphys.2020.03.005. Epub 2020 Apr 11. PMID: 32291226.
[12] Lin, C.-W. C., Verwoerd, A. J. H., Maher, C. G., Verhagen, A. P., Pinto, R. Z., Luijsterburg, P. A. J., & Hancock, M. J. (2013). How is radiating leg pain defined in randomized controlled trials of conservative treatments in primary care? A systematic review. European Journal of Pain, 18(4), 455–464. doi:10.1002/j.1532-2149.2013.00384.x
[13] Murphy, D. R., Hurwitz, E. L., Gerrard, J. K., & Clary, R. (2009). Pain patterns and descriptions in patients with radicular pain: Does the pain necessarily follow a specific dermatome? Chiropractic & Osteopathy, 17(1), 9. doi:10.1186/1746-1340-17-9
[14] Ropper, A. H., & Zafonte, R. D. (2015). Sciatica. New England Journal of Medicine, 372(13), 1240–1248. doi:10.1056/nejmra1410151
[15] Stafford, M. A., Peng, P., & Hill, D. A. (2007). Sciatica: a review of history, epidemiology, pathogenesis, and the role of epidural steroid injection in management. British Journal of Anaesthesia, 99(4), 461–473. doi:10.1093/bja/aem238
[16] Steven Z. George, PT, PHD, FAPTA Interventions for the Management of Acute and Chronic Low Back Pain: Revision 2021 Clinical Practice Guidelines Linked to the International Classification of Functioning, Disability and Health From the Academy of Orthopaedic Physical Therapy of the American Physical Therapy Association J Orthop Sports Phys Ther. 2021;51(11):CPG1-CPG60. doi:10.2519/jospt.2021.0304